Не забывайте простые правила! Берегите себя и своих близких!
Соблюдайте простые правила и будьте здоровы!!!
РОСПОТРЕБНАДЗОР РЕКОМЕНДУЕТ !
СДЕЛАЙТЕ ПРИВИВКУ ОТ ГРИППА! ЗАЩИТИТЕ СЕБЯ И СВОИХ БЛИЗКИХ !
РОСПОТРЕБНАДЗОР НАПОМИНАЕТ!
РОСПОТРЕБНАДЗОР СОВЕТУЕТ!
РОСПОТРЕБНАДЗОР НАПОМИНАЕТ! ПРОСТЫЕ ПРАВИЛА ЗДОРОВОГО ОБРАЗА ЖИЗНИ!
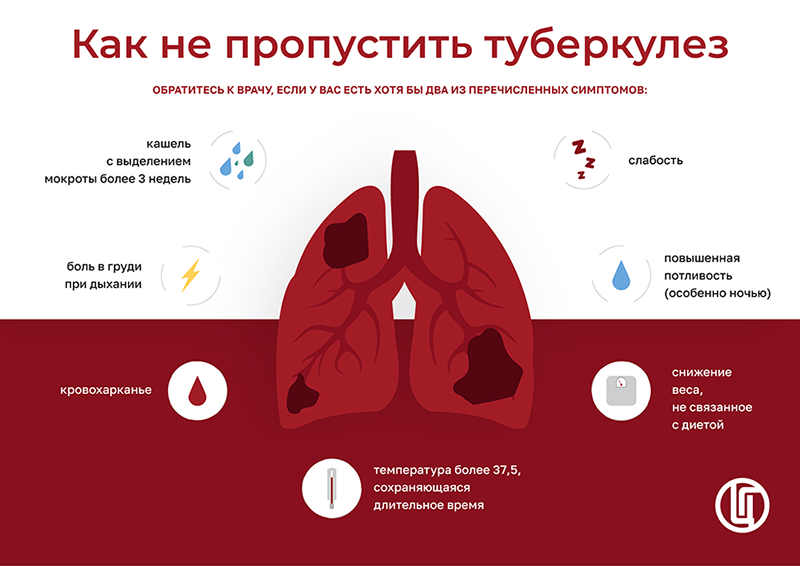
Именно в этот день (24 марта) в 1882 года доктор Роберт Кох сообщил об открытии бактерии, вызывающей туберкулез. Это сделало возможным дальнейший поиск средств диагностики и лечения этого заболевания.
Как и в прошлом году, Всемирный день борьбы с туберкулезом (24 марта 2024 года) будет проходить под девизом «Да! Мы можем ликвидировать туберкулез!»
Всемирный день борьбы с туберкулезом – это повод для того, чтобы вновь заявить о своей приверженности ликвидации ТБ, стимулировать активные действия и предпринять необходимые шаги. Принимая во внимание выводы совещания высокого уровня ООН по ТБ, которое состоялось в сентябре 2023 года, ЕРБ ВОЗ призывает обеспечить необходимые капиталовложения в борьбу с ТБ, выполнять новейшие рекомендации ВОЗ, внедрять инновационные подходы и активно взаимодействовать с организациями гражданского общества.
От кого и как можно заразиться туберкулезом?
Источником инфекции может быть:
больной туберкулезом легких человек, который выделяет бактерии во внешнюю среду и/или с развившимися деструктивными процессами в легких;
реже — больное животное (крупный рогатый скот, козы, собаки).
Заразиться можно одним из механизмов:
воздушно-капельным (при кашле, чихании);
контактно-бытовым (через вещи, которыми пользовался больной);
пищевым (через продукты, зараженные микобактерией — молоко, яйца);
вертикальным (от матери к плоду).
Кто подвержен риску заболевания туберкулеза?
На самом деле туберкулез может коснуться любого человека.
Но наиболее подвержены инфицированию:
дети;
лица, пребывающие в постоянном контакте с больным;
заключенные, отбывающие наказание в местах лишения свободы;
лица, злоупотребляющие алкоголем или наркотиками;
лица без определенного места жительства;
работники профессий, где предполагается постоянный контакт с больными (медицинские работники, социальные работники и т.д.);
люди, получающие терапию, которая снижает иммунитет;
люди, имевшие подозрение на туберкулез легких в прошлом, инфицированные ВИЧ, страдающие хроническими заболеваниями легких, сахарным диабетом.
Что такое ВИЧ?
Много лет назад в нескольких городах в Америке врачи заметили, что к ним стали обращаться
больные, которым они не могли поставить точный диагноз. Врачи лечили их, но обычные
лекарства не помогали и люди начали умирать.
Врачи и ученые задумались, что за болезнь у этих людей? Почему их организмы не могут
сопротивляться болезни? Началось изучение этого заболевания.
В 1983 году французский профессор Люк Монтанье доказал, что причина болезни этих людей
ВИРУС! Люк Монтанье назвал его ВИЧ – вирус иммунного дефицита человека. Он объяснил, что причина болезней этих людей в том, что у них в организме живет вирус, который делает организм человека беззащитным перед любыми заболеваниями.
Внутри человека есть уникальная защитная система – иммунитет. Это специальные клетки в крови
человека, которые как солдаты армии нападают на микробов и обезвреживают их. Таким
образом, организм человека борется с любой болезнью.
ВИЧ — вирус иммунного дефицита человека. Попадая в кровь человека, он нападает на самые
главные клетки — на лимфоциты и разрушает их. Иммунитет перестает работать и защищать
организм. Для человека становиться опасно все – любая простуда и даже небольшая ранка.
ВИЧ может попасть в организм человека только от другого человека, больного ВИЧ. Это
происходит, когда в кровь или на слизистые оболочки (глаза, рот, нос) здорового человека
попадает зараженная ВИЧ кровь.
ВИЧ очень опасен, но защитить себя очень легко:
— Никогда не прикасайся к тем предметам, где есть чужая кровь, особенно если на твоей
коже есть ранки или порезы.
— Очень опасны чужие шприцы, найденные на улице. Никогда не прикасайся к ним!
— У тебя должны быть свои личные: зубная щетка, расческа, маникюрные ножницы,
эпилятор, бритвенный станок. Эти правила гигиены должен соблюдать каждый человек!
— Делать прокол ушей, пирсинг можно только у косметолога и только одноразовым
инструментом.
— Самый опасный путь передачи ВИЧ-инфекции – это употребление наркотиков. Почти 50%
людей, употребляющих наркотики имеют ВИЧ-инфекцию
Не менее опасным является половой путь передачи ВИЧ-инфекции. Будь ответственным за свое здоровье. К сожалению, есть дети, которые заразились ВИЧ от мамы, есть взрослые, которые болеют ВИЧ. Дружба, общение, совместное обучение с ВИЧ-инфицированными людьми совершенно безопасно! Любые вопросы о ВИЧ всегда можно задать по Телефону доверия Центра СПИДа 8 334 31 000 31, онлайн консультацию можно получить на сайте livehiv.ru
Сезон вирусов в разгаре! Защитите от них себя и близких!
Берегите себя и будьте здоровы!❤
#здоровье_96 #профилактика_вирусов_СО
Вакцинация и Профилактика Гриппа
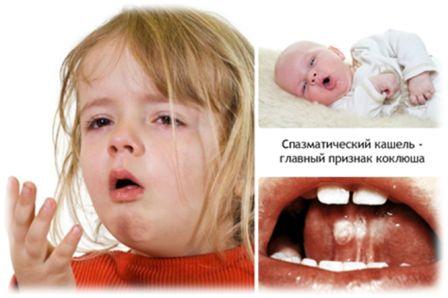
Коклюш — это опасное инфекционное заболевание дыхательных путей, которое вызывается бактериями Bordatella pertussis (традиционно «коклюшевая палочка»)Несмотря на широкое использование вакцинации, уровень заболеваемости коклюшем очень высок и в мире, и в России.Были проведены исследования, в результате которых было установлено, что 40% детей и подростков кашляют именно из-за коклюша. Также, коклюш является причиной хронического кашля у взрослых. Взрослые, являясь резервуаром инфекции, передают ее младенцам не привитым или не достигшим возраста, когда проводится вакцинация против этого заболевания, либо детям, не привитым по тем или иным причинам.Заболеваемость у взрослых в настоящее время составляет около 25% случаев.Первое описание этой болезни было дано французским врачом Гийеном де Байоном во время парижской эпидемии коклюша в 1538г.Коклюш крайне заразен.Источником заражения может быть только человек (больной типичными или атипичными формами коклюша или здоровые бактерионосители).
Путь передачи инфекции – воздушно-капельный. Обильное выделение возбудителя происходит при чихании и кашле. Инкубационный период при коклюше длится от двух дней до двух, максимум трех недель. Особенно опасны больные с 1 по 25 день заболевания. Люди обладают очень высокой восприимчивостью к коклюшу.
Как проявляется коклюш.
После того как прошел инкубационный период у больного появляется насморк, чихание, общее недомогание, отсутствие аппетита, легкий кашель, который не уменьшается от противокашлевых средств. Этот период называется катаральный и длится он как обычная простуда 1-2 недели. Постепенно к 3 неделе кашель усиливается, особенно в ночное время. Так начинается новый период лающего кашля. После глубокого свистящего вдоха следует серия коротких кашлевых толчков, напоминающих лай собаки.
Во время приступа кашля лицо больного краснеет или синеет, возможны носовые кровотечения или кровоизлияния в глаза. Кашель заканчивается выделением вязкой мокроты, иногда рвотой. В сутки таких приступов может быть 10-15. Этот период длится от недели до месяца, иногда дольше.
Процесс выздоровления затягивается на несколько месяцев. Постепенно улучшаются сон и аппетит.
Осложнения коклюша.
Осложнения коклюша наиболее часто наблюдаются у детей младше 1 года, с повышенным риском тяжелого течения у недоношенных младенцев.
Очень часто детям требуется госпитализация.
Чаще всего коклюш вызывает осложнения, связанные с развитием вторичной бактериальной инфекции.
Бактериальная пневмония — наиболее частое осложнение коклюша (является наиболее распространенной причиной смерти от коклюша)
Бронхит, плеврит, эмфизема, коллапс легкого
Гипоксия
У детей раннего возраста коклюш может способствовать развитию бронхоэктатической болезни
Синусит, отит, разрыв барабанных перепонок
Обезвоживание
Кровотечение из носа
Ушибы
Грыжи, разрыв мышц брюшной стенки
Отслойка сетчатки
Судороги
Заболевания головного мозга
Отставание в развитии
Коклюш у взрослых проходит довольно тяжело и может стать причиной серьезных осложнений, таких как судороги и энецфалопатия. У пациентов в возрасте старше 30 лет в 5-9 % случаев возникает пневмония. У женщин старше 50 лет в 34% случаев выявляется недержание мочи, связанное с коклюшем. Кроме того регистрируются такие осложнения, как переломы ребер, паховая грыжа, удушье, грыжа поясничного диска, обмороки.
Симптомы коклюша у взрослых:
Общее недомогание и снижение аппетита
Незначительное увеличение температуры тела, которое сопровождается насморком и небольшим кашлем, симптомы начинают быстро усиливаться
Симптомы у взрослых напоминают симптомы бронхита, поэтому заболевание сразу выявить не очень просто.
У некоторых болезнь проходит незаметно, что ведет к массовому инфицированию контактных лиц.
Коклюш и беременность
Любое инфекционное заболевание во время беременности может негативно влиять на развитие плода и вызывать у него различные врожденные пороки, например, глухоту, катаракту, поражение сердца, скелета. Так же коклюш может провоцировать выкидыш и рождение мертвого ребенка.
Лечение
Дети младшего возраста наиболее подвержены развитию осложнений коклюша и поэтому их зачастую госпитализируют.
При лечении коклюша назначают антибиотики, так же антигистаминные препараты.
Обильное питье для предотвращения обезвоживания
Частые приемы пищи малыми порциями для того чтобы во время рвоты уменьшить потерю жидкости
В комнате больного должен быть прохладный воздух
Не допускать наличие в воздухе раздражителей, которые могут спровоцировать приступы кашля (пыль, дым, вещества с резким запахом)
Частые проветривания
Так как обычно приступы происходят в теплом и душном помещении вечером, больным рекомендуется спать с открытым окном.
Изоляция больного на 25 дней от начала заболевания. Карантин на контактных детей (возраст до 7 лет) на 14 дней.
Профилактика коклюша.
Для детей следует придерживаться графика прививок для АКДС (дифтерия, столбняк, коклюш).
Вакцинация проводится в плановом порядке, в соответствии с Национальным календарем профилактических прививок, утвержденным Приказом Министерства здравоохранения РФ от 2 марта 2014г № 125н.
Согласно Национальному календарю профилактических прививок вакцинация проводится с 3 месяцев жизни трехкратно с интервалом в 1.5 месяца. Ревакцинация через 1.5 года.
Для детей и взрослых, чье состояние не требует госпитализации есть несколько советов, которые позволяют облегчить течение болезни, снизят риск заражения окружающих и ускорят выздоровление:
Изоляция больного, пока не пройден курс антибиотиков в течение 5 дней.
Те, кто вступает в контакт с больными, должен носить хирургические маски.
Хорошая профилактика – мытье рук.
В очаге инфекции производится тщательная дезинфекция
Детям до года и непривиым лицам, контактировавшим с больным, проводят экстренную профилактику.
О профилактике коклюша.
Роспотребнадзор напоминает, что для того чтобы сохранить жизнь и здоровье детей очень важно не забывать о рутинной вакцинации и своевременно прививать их от инфекционных заболеваний, в частности от коклюша.
Коклюш — это инфекционное заболевание дыхательных путей, которое вызывается бактериями Bordetella pertussis. Несмотря на широкое использование вакцинации, уровень заболеваемости коклюшем высокий и в мире, и в России. Коклюш характеризуется приступами спазматического кашля, интоксикацией и преимущественным поражением дыхательных путей.
Источником инфекции является человек – больной или носитель возбудителя коклюша. Основную эпидемиологическую опасность представляют больные коклюшем лица, выделение возбудителя которыми начинается с последних дней инкубационного периода и достигает максимума в катаральном периоде с момента первых клинических проявлений, а также на первой неделе спазматического кашля. Для маленьких детей чаше всего источником заболевания являются взрослые или старшие дети.
Механизм заражения – воздушно-капельный. Восприимчивость к инфекции высокая. Группу особого риска составляют новорожденные.

Главным признаком классического коклюша являются повторяющиеся приступы спазматического кашля. Обычно на фоне общего удовлетворительного состояния, легкого насморка и небольших подъемов температуры тела появляется сухой кашель. На протяжении двух недель он постепенно усиливается. Первый приступ кашля с репризой – это сигнал перехода коклюша в спазматическую стадию, длящуюся от двух недель до месяца.
Осложнения коклюша наиболее часто наблюдаются у детей младше 1 года, с повышенным риском тяжелого течения у недоношенных младенцев. Чаще всего коклюш вызывает осложнения, связанные с развитием вторичной бактериальной инфекции.
Бактериальная пневмония – наиболее частое осложнение коклюша. Бронхит, плеврит, эмфизема, коллапс легкого, гипоксия. У детей раннего возраста коклюш может способствовать развитию бронхоэктатической болезни. Так же могут быть и другие осложнения: синусит, отит, обезвоживание, судороги, отставание в развитии.
Коклюш у взрослых проходит довольно тяжело и может стать причиной серьезных осложнений, таких как судороги и энцефалопатия. У пациентов в возрасте старше 30 лет в 5-9% случаев возникает пневмония.
Единственной мерой активной профилактики на сегодняшний день является вакцинация. Коклюшная цельноклеточная вакцина (АКДС) впервые создана более 70 лет назад. С ее помощью удалось резко снизить заболеваемость и тяжесть коклюша, тем не менее заболеваемость остается высокой.
За последние 10 лет в стране регистрировались циклические подъемы и спады заболеваемости коклюшем. В 2022 году начался очередной циклический эпидемический подъем заболеваемости коклюшем, предыдущий завершился в 2021 году. Всего в 2021 году коклюшем заболело 1108 человек, за 9 месяцев 2022 года – 1714 человек.
В настоящее время корпускулярные (цельноклеточные) вакцины (АКДС, БУБО-КОК), рекомендованы ВОЗ как основное средство профилактики коклюша. Наряду с этим применяют ацеллюлярные (бесклеточные) вакцины.
Прививки детям проводятся с трехмесячного возраста трехкратным введением препарата с интервалом 1,5 мес. В возрасте 18 месяцев проводится однократная ревакцинация.
Помните, что дети, не прошедшие вакцинацию, согласно статистике, болеют намного чаще и тяжелее привитых. Прививка уменьшает риск заражения коклюшем до минимума, и даже если ребенок все-таки заболел, то протекать болезнь будет значительно легче, без осложнений.
Защитите своих детей от коклюшной инфекции с помощью своевременной вакцинации!
Памятка для родителей по профилактике ОРВИ и гриппа у детей
С целью обеспечения сезонной профилактики ОРВИ и гриппа необходимо проводить следующие мероприятия:
Обеспечение соблюдения правил личной гигиены, в том числе:
- соблюдение режима дня (достаточный сон, прогулки на свежем воздухе, избегать физических и умственных перегрузок);
- избегать как переохлаждений, так и перегревания детей, особенно младшего возраста;
- регулярно и тщательно мыть руки с мылом;
- использовать индивидуальные или одноразовые полотенца;
- во время кашля и чихания прикрывать рот и нос одноразовыми платками.
Проведение регулярного проветривания и влажной уборки помещения, в котором находится ребенок и квартиры в целом.
Проведение закаливающих мероприятий (обливание ног водой комнатной температуры на ночь; для детей младшего возраста — пребывание без одежды в условиях комнатной температуры при отсутствии сквозняков в течение нескольких минут перед кормлением).
Проведение неспецифической профилактики простудных заболеваний
(с использованием препаратов арбидол, аскорбиновая кислота, анаферон, и др. (в соответствии с инструкцией по применению, при отсутствии противопоказаний).
ПРИ ПЕРВЫХ ПРИЗНАКАХ ЗАБОЛЕВАНИЯ:
- изолировать ребенка от других детей (членов семьи);
- вызвать врача;
- исключить пребывание ребенка в организованном коллективе.
ПАМЯТКА ДЛЯ РОДИТЕЛЕЙ.
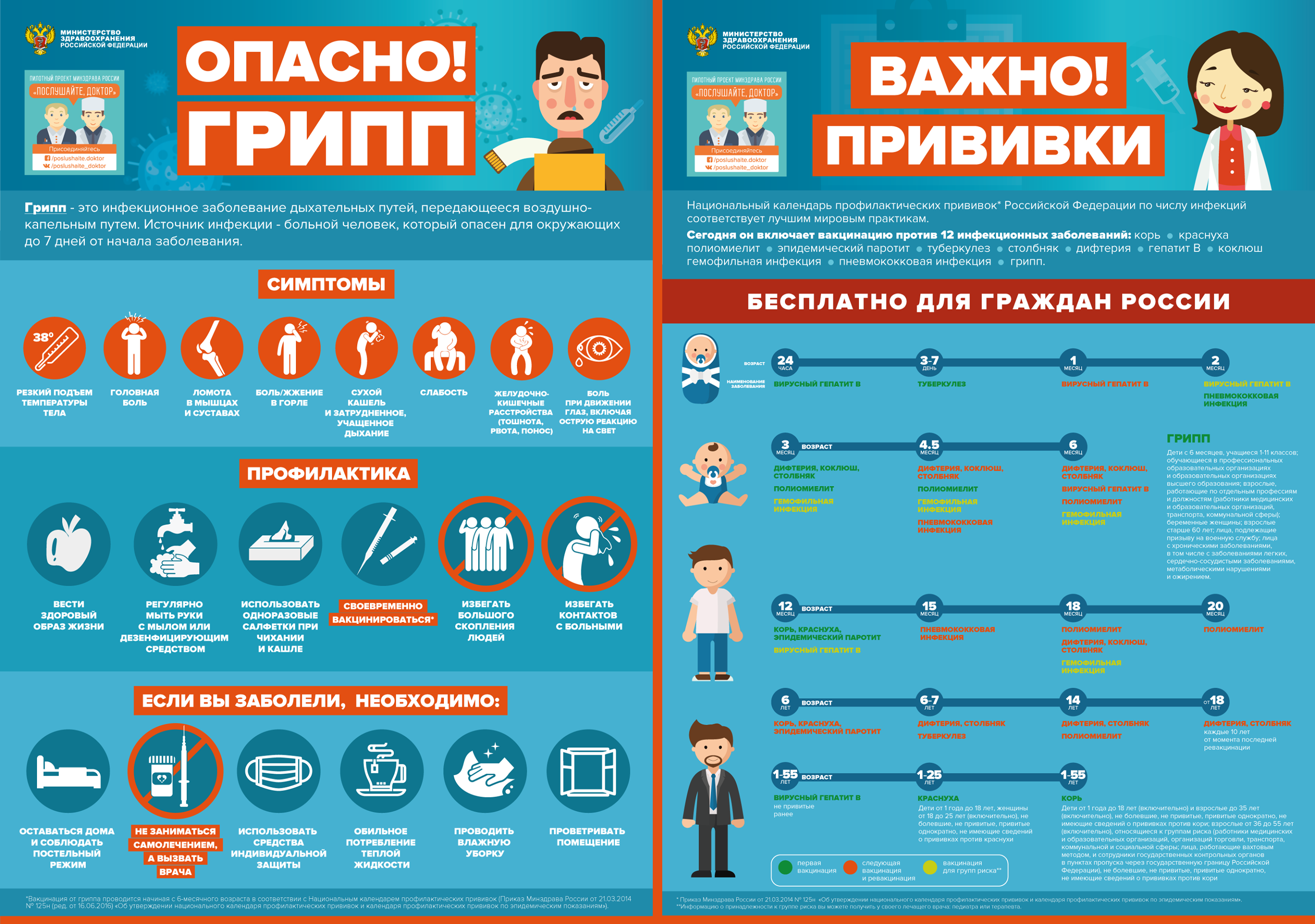
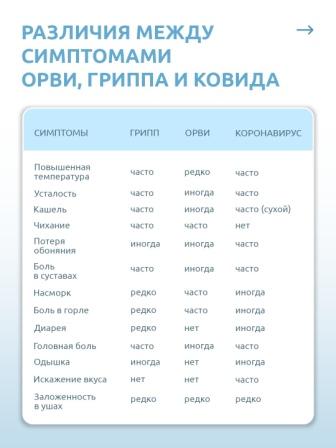
Грипп, вызываемый постоянно изменяющимся вирусом, протекает как респираторное заболевание, передается от человека к человеку преимущественно воздушно-капельным путем, а также через руки, которыми мы прикрываем нос и рот вовремя чихания и кашля.
Большинство людей в мире, инфицированных этим вирусом, переболевают в лёгкой и средне-тяжелой форме, однако были отмечены и тяжелые случаи заболевания с летальным исходом.
Каковы симптомы заболевания?
Симптомы гриппа: повышенная температура, кашель, боль в горле, ломота в теле, головная боль, озноб и усталость, изредка — рвота и понос
Особенности течения гриппа
У взрослых болезнь, как правило, начинается внезапно с резкого повышения температуры, головной боли, мышечных и суставных болей.
У детей грипп протекает по-разному: одни становятся вялыми, много спят, другие — беспокойными, раздражительными, температура повышается до 37 — 38 градусов, отмечается затрудненное дыхание.
ВИРУС ГРИППА ЗАРАЗЕН!
Известно, что больной гриппом может быть заразным, начиная с 1 дня до появления первых симптомов заболевания и до 7 дней после начала заболевания.
Чтобы воспрепятствовать распространению вируса гриппа, необходимо:
- сделать прививку против гриппа, так как вакцина является наиболее эффективным средством профилактики;
- проводить влажную уборку помещений с применением дезинфицирующих средств;
- регулярно проветривать помещение;
- научить детей часто мыть руки с мылом в течение 20 секунд. Родители тоже должны выполнять эту процедуру, что послужит хорошим примером для детей.
- научить детей кашлять и чихать в салфетку или руку. Родители тоже должны выполнять эту процедуру, что послужит хорошим примером для детей. Научить детей не подходить к больным ближе, чем на полтора — два метра;
- заболевшие дети должны оставаться дома (не посещать дошкольные и образовательные учреждения).
- воздержаться от посещения мест скопления людей.
В случае всех перечисленных выше симптомов у ребёнка: повышение температуры тела, кашель, боль в горле, озноб, головная боль, затруднённое дыхание, боли в мышцах и суставах, сыпь, рвота, понос родители обязуются незамедлительно обратиться к помощи врача.
Совет Федерации совместно с ФГБУ «НМИЦ ТПМ» Минздрава России
проводят всероссийский Профилактический диктант «23 вопроса для
здоровья» (далее — диктант). После прохождения диктанта участники смогут
узнать о правилах правильного питания, пользе физической активности,
неочевидных рисках, связанных с вредными привычками.
Пройдя его, участники не только узнают правильный ответ, но также по
каждому из вопросов получат расширенный комментарий эксперта
Министерства здравоохранения Российской Федерации.
Диктант анонимный, для всех, кто пройдет диктант до конца,
предусмотрен подарок лично от главного внештатного специалиста по
терапии и общей врачебной практике Минздрава России, академика РАН О.М.
Драпкиной.
Диктант будет доступен для заполнения до конца февраля 2023 года. В
начале марта будут подведены итоги.
Пройти диктант можно по ссылке: https://eawf.ru/quiz/
Профилактика ГРИППа
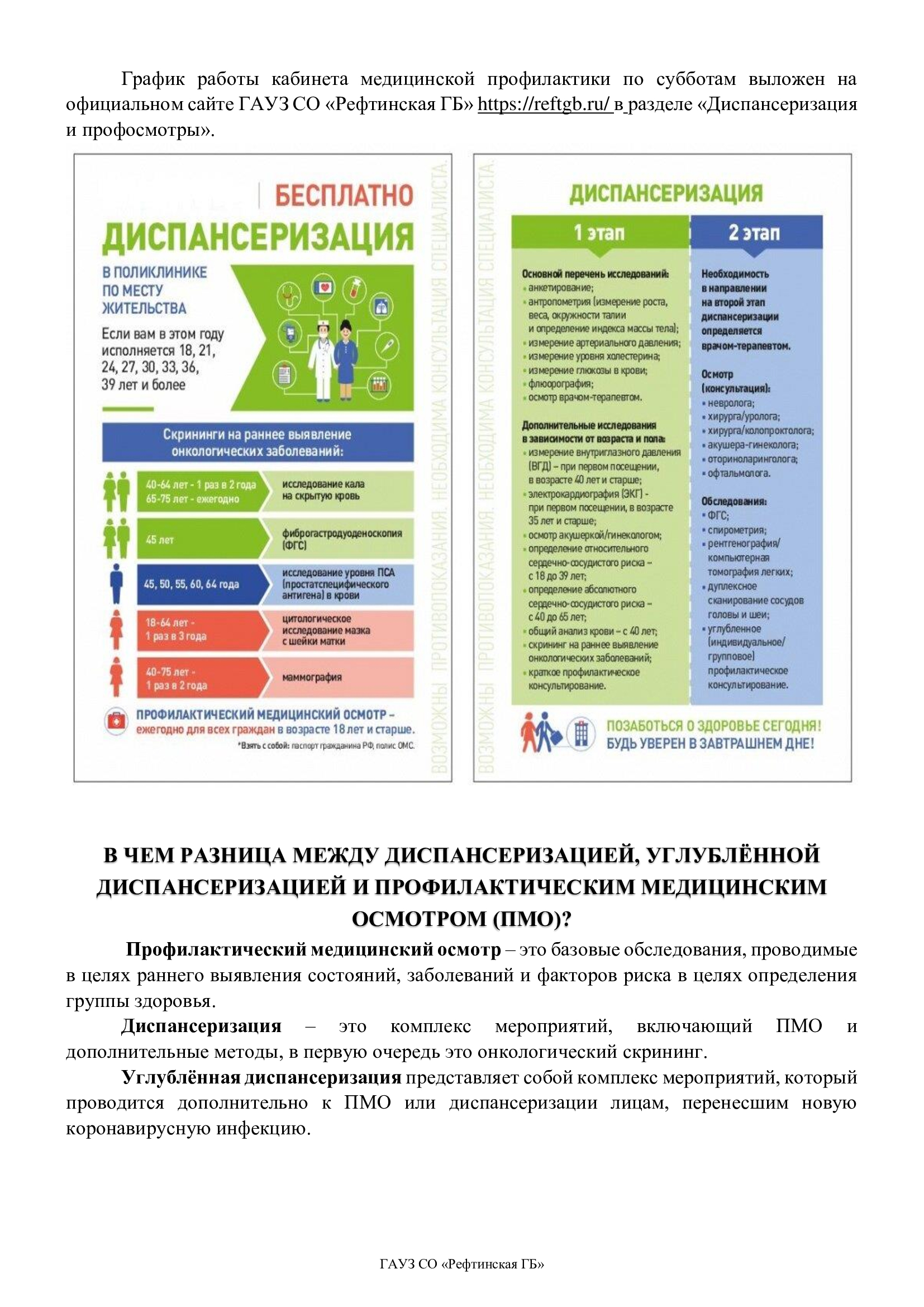
Диспансеризация в 2022 году: какие обследования доступны по ОМС
Стоит ли идти к врачу, когда ничего не болит? С «маленьких» симптомов нередко начинаются серьезные, хронические расстройства, а раковые опухоли привлекают к себе внимание тогда, когда человеку уже сложно помочь. Их своевременное выявление позволит сохранить здоровье, жизнь и трудоспособность.
Диспансеризация – программа, направленная на предотвращение и раннюю диагностику соматических заболеваний. Порядок, объем обследования во время диспансеризации регламентируется Приказом Минздрава РФ № 124н от марта 2019 года.
Как организуется и проходит диспансеризация
Прохождение профилактических осмотров рекомендовано и доступно абсолютно всем гражданам РФ от 18 лет. Но диспансеризация не является гражданской обязанностью взрослого населения: каждый решает сам, будет ли он обращаться в поликлинику и следовать указаниям врача.
Диспансеризация проходит в 2 этапа. Начальный этап рекомендован всем обратившимся, второй этап или дообследование — при наличии показаний. Кроме того, все совершеннолетние граждане РФ имеют право на бесплатные ежегодные профилактические осмотры. Они не заменяют диспансеризацию, так как проходят по сокращенной программе, онкоскрининг отсутствует.
Человека, который хочет позаботиться о своем здоровье, может заинтересовать, какие врачи организуют и проводят диспансеризацию. На 1 этапе это терапевт и акушер-гинеколог (для женщин). На 2 этапе могут «подключиться» невропатолог, уролог или хирург, проктолог; для пожилых пациентов – дополнительно офтальмолог, отоларинголог.
Как проходит первый этап
Алгоритм прохождения начального этапа в 2022 году не претерпел существенных изменений. Обследование начинается с записи к участковому терапевту или прямой записи на диспансеризацию в регистратуре поликлиники, к которой прикреплен пациент. Во время приема врач:
- проводит анкетирование о состоянии здоровья, образе жизни;
- измеряет рост, массу тела, окружность талии (антропометрия);
- измеряет пульс, артериальное давление (АД);
- выдает направления на лабораторные, инструментальные исследования.
- Перечень анализов и кратность посещения других специалистов определяется возрастом человека. Так молодые люди (18-39 лет включительно) ежегодно проходят:
- анкетирование;
- антропометрию;
- измерение АД, ЭКГ;
- оценка вероятности сердечно-сосудистых заболеваний;
- общий анализ крови (сокращенно ОАК), сахар, холестерин;
- осмотр гинеколога (женщины).
Чуть реже – 1 раз в 2 года рекомендована флюорография (сокращенно ФЛГ), и каждые 3 года – осмотр терапевта при отсутствии жалоб. Первичное обследование лиц трудоспособного возраста также предполагает измерение внутриглазного давления.
Граждане от 40 лет проходят осмотры ежегодно. В таблице ниже отражено, как меняется объем обследования в зависимости от возраста.
| Перечень процедур | Кратность обследований | ||
| От 18 до 39 лет включительно | От 40 до 64 | Лица старше 65 лет | |
| Анкетирование, оценка вредных привычек, риска заболевания | 1 раз/год для всех категорий | ||
| Измерение АД, массы тела, роста, талии | 1 раз/год для всех категорий | ||
| Оценка сердечно-сосудистого риска | 1 раз/год для всех категорий | ||
| ФЛГ | 1 раз/2 года для всех категорий | ||
| ЭКГ | При первой диспансеризации, а с 35 лет – ежегодно | 1 раз/2 года | |
| Измерение значения внутриглазного давления | Во время первого визита | 1 раз/год | |
| Акушер-гинеколог | 1 раз/год для всех категорий | ||
| Терапевт | 1 раз/3 года | 1 раз/ год | |
| Исследования крови: ОАК, сахар, холестерин | 1 раз/год для всех категорий | ||
Для кого необходим второй этап
Если у обратившегося в медицинское учреждение были выявлены соматические заболевания, есть высокий риск развития одного из них, пациент направляется на дообследование. Его объем определяют индивидуально. Некоторые диагностические процедуры (например, дуплексное сканирование артерий шеи и головы) имеют высокую стоимость и доступны по полису ОМС лишь по медицинским показаниям.
Во второй этап диспансеризации входят:
- Консультация невролога (жалобы, данные за инсульт).
- Дуплексное сканирование артерий головы и шеи. Положено мужчинам от 45 лет и женщинам от 54 лет на фоне избыточного веса и высокой вероятности сердечно-сосудистых заболеваний, после инсульта.
- Осмотр колопроктологом, при необходимости ректороманоскопия.
- Колоноскопия по направлению проктолога (выявление рака прямой кишки).
- Осмотр уролога или хирурга для мужчин от 45 до 64 лет, если значение простат-специфического антигена (сокращенно ПСА) превышает 4 нг/мл.
- Эзофагогастродуоденоскопия при выявлении опухоли пищевода, желудка.
- Рентген, томография легких – при подозрении на злокачественное новообразование.
- Спирометрия. Проводят курильщикам, лицам с хроническими заболеваниями дыхательной системы.
- Консультация отоларинголога для граждан от 65 лет при нарушении слуха.
- Обследование у гинеколога (диагностика рака шейки матки или груди).
- Консультация офтальмолога – пациентам от 40 лет при наличии высокого внутриглазного давления и пациентов, после 60 лет – с тяжелыми нарушениями зрения.
Как работает программа диспансеризации в 2022 году
Какие же изменения произошли в порядке и объеме оказания профилактической помощи? Итак, молодые люди проходят диспансеризацию каждые 3 года. Однако по требованию они могут посетить ежегодный осмотр, который включает:
- анкетирование, анализ риск сосудистых заболеваний;
- сдачу анализы крови;
- посещение гинеколога.
В текущем году пришла очередь посетить поликлинику тех, кому исполнилось 21,24,27,30,33,36,39,42,45,48,51,54,57,60,63,66,69,72,75,78,81,84,87,90,93,96 или 99 лет. Обратите внимание, что до 39 лет включительно диспансеризацию можно пройти один раз в три года, после 40 лет – ежегодно. Если гражданин родился в тот год, который указан в плане диспансеризации, то в текущем календарном году он может пройти врачей как до, так и после даты дня рождения.
Бесплатный онкоскрининг
Диспансеризация в 2022 году включает в себя и бесплатный онкоскрининг. Его проводят на всех этапах.
На 1 этапе врач-терапевт проводит опрос о возможных факторах риска, осматривает кожу и слизистые для выявления новообразований, пальпирует лимфоузлы и щитовидную железу. Женщины посещают акушера-гинеколога. Перечень других обследований для лиц. которых формально ничто не беспокоит, отражен в таблице ниже.
| Название процедуры | Возраст гражданина |
| маммография | женщины от 40 до 75 лет, 1 раз в 2 года |
| жидкостная онкоцитология с шейки матки | женщины от 18 лет, 1 раз в 3 года |
| эзофагогастродуоденоскопия | мужчины, женщины в 45 лет |
| кал на скрытую кровь | мужчины, женщины от 40 до 64 лет – 1 раз в 2 года, затем – ежегодно |
| Кровь на ПСА | мужчины от 45 до 64 лет, 1 раз в 5 лет |
Онкоскрининг на 2 этапе показан пациентам с подозрением на рак и включает в себя:
- рентген или компьютерную томографию легких;
- ФГДС;
- колоноскопию (ректороманоскопию);
- консультацию хирурга (уролога) для мужчин.
Обследования на 1 и 2 этапах доступны по ОМС, предложение оплатить манипуляции или анализы дополнительно незаконно. Если специалисты отказывают в онкоскрининге или настаивают на прохождении его за свой счет, необходимо обратиться в страховую компанию по телефону Горячей линии, указанном на медицинском полисе.
Выбор времени для диспансеризации
Что делать, если гражданин работает или занят в течение рабочей недели, а в выходные в поликлинике принимает лишь дежурный врач? Сложности с выбором времени на заботу о себе приводили к отказу даже от профилактического осмотра. В 2022 году взрослые люди могут записаться на прием в удобное время.
Появились поправки о возможности явки в вечерние часы или выходные дни. Однако в каждой поликлинике могут быть свои особенности организации профилактического приема. Чтобы уточнить, в какое время услуга доступна населению, необходимо связаться с медицинским учреждением.
Кроме того, трудоустроенные граждане имеют право взять выходной и посвятить его диспансеризации, а работодатель обязан его оплатить. Частота таких выходных соответствует кратности осмотров по возрасту: люди до 40 лет – 1 день 1 раз в 3 года, а лица от 40 лет могут пользоваться такой возможностью ежегодно.
Как записаться на диспансеризацию
Профилактическое обследование доступно всем гражданам РФ от 18 лет, независимо от того, трудоустроен ли человек, получает пенсию, признан безработным или находится в отпуске по уходу за ребенком.
Для направления на диспансеризацию необходимо 2 документа: паспорт и медицинский полис. Обследование проводят в поликлиниках, фельдшерских пунктах, центрах здоровья. Уточнить информацию можно на сайте или по телефону медицинского учреждения. Гражданин должен «прикрепиться» к поликлинике; выбирают медучреждение и пишут заявление на обслуживание каждый год.
Выбрав медицинское учреждение, можно записаться на диспансеризацию одним из способов:
- на официальном сайте ГАУЗ СО «Рефтинская ГБ» https://reftgb.ru/ на главной странице в разделе «Диспансеризация и профосмотры»;
- в регистратуре по телефонам 8-953-609-29-17, 8-908-904-13-76;
- в Call-центре по вопросам диспансеризации 8-908-909-58-62;
- в личном кабинете на портале Государственных услуг в разделе «Здоровье»;
- на региональном портале самозаписи https://registratura96.ru/
Чтобы пройти обследования в короткие сроки, гражданин должен предварительно связаться с поликлиникой и уточнить, как сдать анализы уже в день обращения.
Порядок диспансеризации таков:
- Обращение в медицинское учреждение, «прикрепление», заполнение добровольного согласия на вмешательство. Анкетирование.
- Получение маршрутного листа, лабораторные, инструментальные обследования по возрасту.
- Осмотр врачом-терапевтом, для женщин – дополнительно акушером-гинекологом. Получение рекомендаций, выдача паспорта здоровья, определение в группу диспансерного наблюдения.
- Углубленное обследование (2 этап) при выявлении заболеваний. Консультация терапевта, получение рекомендаций.
При обнаружении патологических состояний на уровне 2 этапа гражданину положена бесплатная медицинская, в том числе и высокотехнологичная помощь, лечение в санатории.
Диспансеризация – право каждого гражданина заботиться о своем здоровье. Она состоит из 2 этапов и включает в себя обязательный онкоскрининг, направленный на выявление рака на ранних стадиях. В 2022 году пройти диспансеризацию можно и вечером, в выходные дни или во время работы с оформлением оплачиваемого отпуска.
ВРЕМЯ РАБОТЫ КАБИНЕТА
Понедельник, вторник с 8-00 до 20-00,
Среда, четверг, пятница с 8-00 до 17-00.
График работы кабинета медицинской профилактики по субботам выложен на официальном сайте ГАУЗ СО «Рефтинская ГБ» https://reftgb.ru/ в разделе «Диспансеризация и профосмотры»

СОФТ


СОФТ

СОФТ

СОФТ

Информация о новой коронавирусной инфекции размещена на официальном сайте Всемирной организации здравоохранения (who.int), официальных сайтах Министерства здравоохранения Российской Федерации (www.rosminzdrav.ru «Информация о новой коронавирусной инфекции»), стопкоронавирус.рф
и Федеральной службы по надзору в сфере защиты прав потребителей
и благополучия человека (www.rospotrebnadzor.ru).
По поручению Президента Российской Федерации В.В. Путина с 18 января 2021 года на территории страны проводится массовая бесплатная вакцинация против коронавирусной инфекции. Это означает, что на территории Свердловской области любой желающий сейчас может записаться на вакцинацию через единый портал государственных услуг по ссылке: https://www.gosuslugi.ru/landing/vaccination, через сайт своей поликлиники или позвонив на линию 122.
Также на территории Свердловской области действуют единые горячие линии, куда могут обратиться за консультацией по вопросам профилактики коронавирусной инфекции жители региона:
единый консультационный центр Роспотребнадзора – 8-800-555-49-43;
телефон «горячей линии» Роспотребнадзора – 8343-362-87-46;
горячая линия Министерства здравоохранения Свердловской области –
8-800-1000-153.
На сегодняшний день в Российской Федерации зарегистрированы
и используются две отечественные вакцины: Гам-Ковид-Вак (торговая марка «Спутник V»), разработанная Национальным исследовательским центром эпидемиологии и микробиологии имени Н.Ф. Гамалеи Министерства здравоохранения Российской Федерации, а также «ЭпиВакКорона», созданная Государственным научным центром вирусологии и биотехнологии «Вектор».
Вакцинацию могут пройти граждане в возрасте от 18 лет, не имеющие
на момент ее проведения противопоказаний (гиперчувствительности к какому-либо компоненту вакцины или вакцины, содержащей аналогичные компоненты, тяжелых аллергических реакций в анамнезе, острых инфекционных
и неинфекционных заболеваний, обострения хронических заболеваний (вакцинацию в таком случае проводят не ранее чем через 2–4 недели после выздоровления или ремиссии), беременности и периода грудного вскармливания).
При прохождении вакцинации при себе необходимо иметь: паспорт, полис ОМС и СНИЛС.
В связи с вышеизложенным Министерство образования рекомендует следующее:
активизировать разъяснительную работу среди работников образовательных организаций, сделав акцент в данной работе на использование официальных источников, в том числе рекомендуем использовать информационные материалы, размещенные по ссылкам, указанным выше;
рассмотреть возможность привлечения сотрудников учреждений здравоохранения к разъяснительной работе о вакцинации против коронавирусной инфекции среди работников образовательных организаций;
на официальных сайтах образовательных организаций создать специальные разделы, посвященные вакцинации против коронавирусной инфекции.

Карантин по гриппу и ОРВИ — что это такое?
Ежегодно, в осенне-зимний период, с установлением минусовых температур начинается рост числа заболевших острыми респираторными вирусными заболеваниями. Это ожидаемый, и в некотором роде неизбежный процесс. В крупных городах, где большая концентрация населения способствует быстрому распространению инфекций, для недопущения эпидемий нередко используется карантин. Давайте разберемся, что же такое «карантин».
Что такое карантин?
Карантином сегодня называют комплекс различных мер (в основном — ограничительных), которые направлены на недопущение массового распространения инфекционного заболевания. Чаще всего это ограничение контактов (вплоть до временной изоляции ) между заболевшими инфекционным заболеванием и здоровыми людьми, или отделение больных от здоровых.
А как переводится слово карантин?
Это итальянское слово, quaranta (каранта) — переводится как «сорок», а карантином называли отрезок времени, равный сорока дням.
Когда был объявлен самый первый карантин?
Точная дата нам неизвестна, но карантинные мероприятия (отделение больных от здоровых) для недопущения развития эпидемий эмпирически применялись людьми с незапамятных времен. К примеру, еще в Ветхом Завете были описаны правила изоляции больных проказой.
Собственно термин «карантин» возник в Венеции, в 14 веке, когда в мире бушевали смертоносные эпидемии чумы и оспы. Так называли сорокадневный временной промежуток, в течение которого суда, прибывающие из мест, охваченных эпидемией не допускались в порт, и должны были дрейфовать в прибрежных водах, а их экипажу запрещалось любое общение с берегом. Если по истечении срока вся команда корабля оставалась жива и здорова, судну разрешалось причалить.
Но почему именно 40 дней, а не 30 и не 60?
Просто в 14 веке посчитали, что инкубационный период самых опасных в то время заболеваний чумы и оспы длится именно 40 дней. Как оказалось в дальнейшем, этот срок был избыточным, однако, такая «венецианская» модель карантина применялась повсеместно вплоть до 19 века. И только с развитием микробиологии сроки карантина стали варьировать, в зависимости от особенностей той или иной инфекции.
Давайте вернемся в наше время. Сейчас чума и оспа не представляют опасности, но каждую зиму, в школах , в детских садах объявляют карантин, и чаще всего «по гриппу». От чего завист — будет карантин или нет?
Да, сейчас самая частая причина, по которой вводится карантин, — это респираторные инфекции, с воздушно-капельным путем распространения (ОРВИ и грипп). При таких заболеваниях, главное значение имеет скорейшая изоляция болеющих детей, прекращение всех контактов со здоровыми. Конечно, правила есть. Так, при единичном случае заболевания карантин не объявляется, он будет, только если заболели одновременно 20 % детей в одной группе (классе) или 30 % в детском саду (школе).
Вот, карантин объявлен, а его срок от чего зависит?
Длительность карантина зависит от инкубационного срока того инфекционного заболевания, по поводу которого был объявлен. Ограничительные мероприятия при гриппе, ОРВИ могут длиться от 5 дней до 4-6 недель.
Какие правила надо соблюдать во время карантина?
Все правила направлены на предупреждение контактов между заболевшими и здоровыми детьми. Так, в детском саду, нельзя гулять на участках других групп; участвовать в массовых мероприятиях; проводить музыкальные или физкультурные занятия вне группы. При этом обязательно проводить влажную уборку два раза в день; кварцевать помещения; мыть посуду и игрушки с применением дезинфицирующих средств; проветривать помещения чаще, чем обычно.
Как быть родителям здорового малыша, которого не допускают в садик по причине карантина? Какую справку надо предоставить родителям на работу?
В поликлинике надо взять справку у врача-эпидемиолога. На основании этого документа лечащий врач вашего ребенка в поликлинике выдаст родителю больничный по карантину. Однако, если ребенок старше семи лет, так поступить уже не получится, но можно взять отпуск за свой счёт, или, по договорённости с работодателем, работать дома.
Что делать после карантина?
Если ребенок не посещал детский сад или школу в дни ограничительных мероприятий (не важно, был он болен или нет), то нужна справка от врача о состоянии здоровья.
Можно сказать, что карантин для здоровых детей — дополнительные каникулы?
Нет, важно понимать, что школы закрывают для посещения, но обучение у детей не прекращается — задания для самостоятельного изучения они получают дистанционно, чтобы не отставать от учебной программы и впоследствии не остаться без весенних каникул.
«Я привит»
Прививка от гриппа